睡眠時無呼吸症候群は頭痛や眠気といった症状だけでなく、放置すると高血圧や心臓病の原因にもなります。当記事では、睡眠時無呼吸の症状や検査、健康上のリスク、効果的な治療法についてくわしく解説します。
記事の要点
- 睡眠時無呼吸症候群は眠っている間に呼吸が止まる病気
- 三大症状は大きないびき、疲れやすさ、日中の眠気
- 放置すると事故、高血圧、心臓病のリスクが増加
- 簡易検査、精密検査(ポリソムノグラフィー)は自宅でも可能
- 治療はCPAPが一番
目次
睡眠時無呼吸症候群とは?
睡眠時無呼吸症候群とは、眠っている間に呼吸が止まる病気です。成人の約25%が、睡眠時無呼吸症候群のリスクがあるとされます。
無呼吸で呼吸が不十分になると、窒息したような状態になり、酸素不足になります。寝ている最中に動いたり、鼻を鳴らしたり、大きないびきをかいたりすることがあります。これは、呼吸のために一時的に目を覚ますことが原因です。まれに、息苦しさや窒息感を感じて完全に目が覚めることもあります。しかし、すぐに再び寝付いた場合は、目が覚めたことを忘れてしまうことがよくあります。
全体的に眠りが浅くなるため、朝起床時の疲労感や日中の眠気を感じる原因となります。
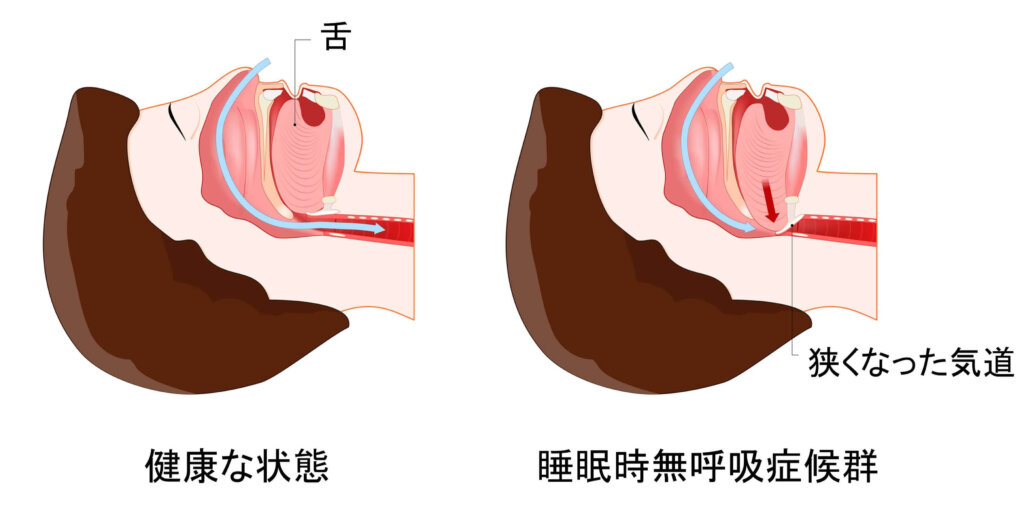
睡眠時無呼吸症候群には、 "閉塞性(へいそくせい)"と"中枢性(ちゅうすうせい)"の2種類があります。
- 閉塞性睡眠時無呼吸症候群: のどが狭くなり、空気の流れがブロックされて呼吸が止まります。
- 中枢性睡眠時無呼吸症候群: 脳が呼吸の筋肉に正しく命令できず、呼吸が止まってしまいます。
三大症状:大きないびき、疲れやすい、日中の眠気
睡眠時無呼吸症候群の人は、寝ているときに呼吸が止まっている自覚はありません。隣で寝ている人に「いびきをかいている」と言われるまで気づかないこともあります。
睡眠時無呼吸症候群の主な症状には、大きないびき、疲労感、日中の眠気があります。
睡眠時無呼吸症候群の人の中には自覚症状がないこともあります。疲れたり、いびきをかいたりするのが普通と感じていることもあります。他にも以下のような症状がないか、チェックしてみてください。

- 眠りが浅い
- 息苦しくて目が覚めてしまう
- 朝に頭痛、口の渇き、のどの痛みを感じる
- 頻繁に尿意をもよおして目が覚める
- 目覚めたときにじっくり眠れた感じがしない、ふらふらする
- 頭がさえない、物忘れがひどい
- 高血圧(特に内服薬であまり下がらない場合)
睡眠時無呼吸症候群の影響とリスク
睡眠時無呼吸症候群があると、質の良い睡眠がとれません。疲労感や注意力の低下のため、交通事故をはじめとした事故リスクが高くなります。重度の閉塞性睡眠時無呼吸症候群の患者は、自動車事故を起こす確率が2倍以上になると報告されています。
さらに、治療を受けていない人は、心拍数や血圧の変動により、高血圧、狭心症などの心臓発作、不整脈、脳卒中などのリスクが高くなります。しかし、CPAP装置などの治療を受けることで、これらのリスクをある程度軽減することが可能です。
睡眠時無呼吸になりやすい人
のどが狭い人は、空気の通り道が狭くなるため、睡眠時無呼吸症候群になりやすい傾向があります。
- あごが小さい
あごが小さい人は口も小さいため、相対的に舌が大きく、気道がふさがりやすくなります。あごの形は遺伝的するため、閉塞性睡眠時無呼吸症候群が起きやすい家系があると言われています。 - 肥満
首周りが男性: 43 cm以上、女性: 40cm以上 - 扁桃肥大(特に子供の場合)
のどの周りに脂肪や大きな扁桃があると、気道がふさがりやすくなります。 - 男性
男性は女性に比べて、睡眠時無呼吸症候群になる確率が約2倍高いとされています。 - 中高年
- アルコール
簡易検査とポリソムノグラフィー
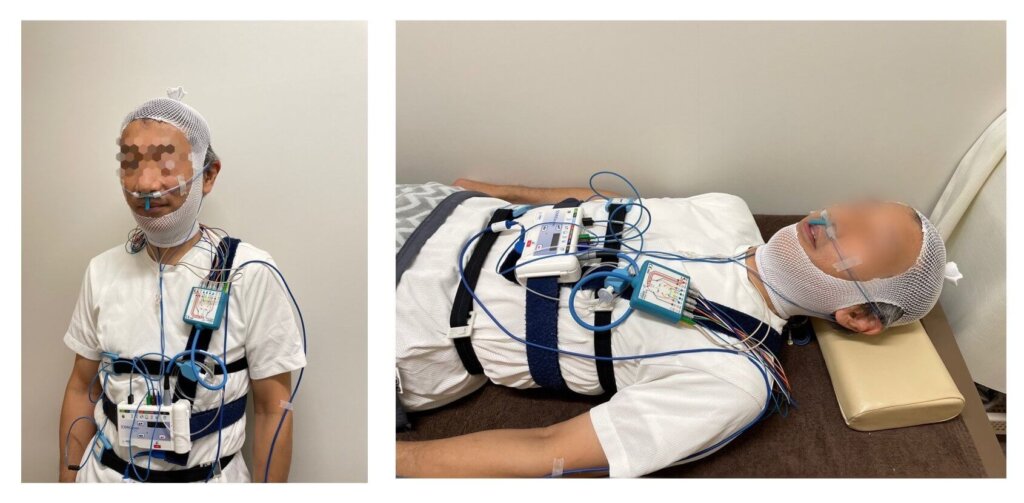
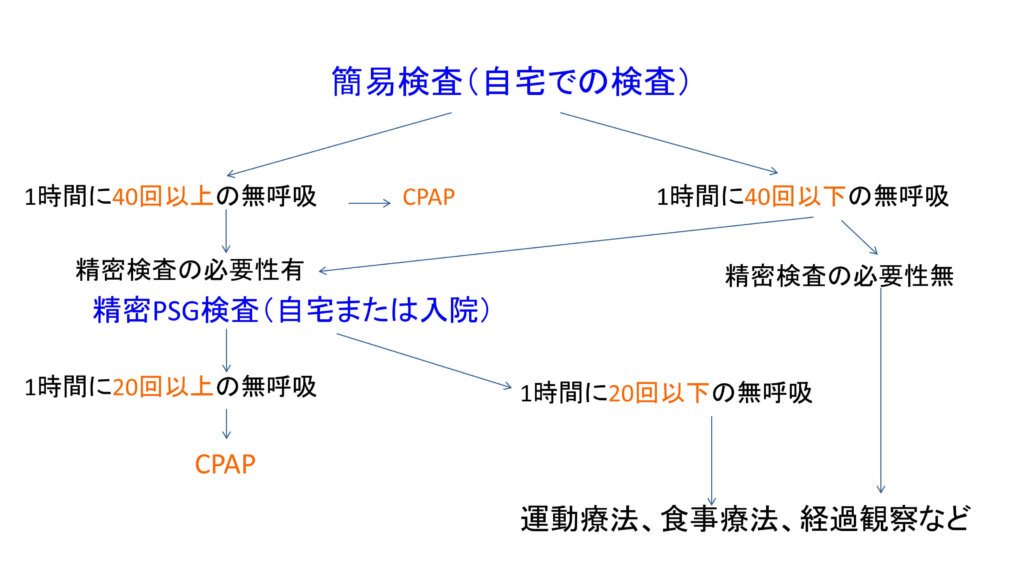
睡眠時無呼吸症候群の検査は自宅・検査入院のどちらでも可能です。検査では心拍数、呼吸の仕方、脳波などを測定します。通常はまず自宅で簡易検査を行い、睡眠時無呼吸症候群が疑わしいときは精密検査(PSG: ポリソムノグラフィー)を追加で行います。精密検査は自宅でも検査入院でも可能です。
特に重要な指標はAHI(Apnea-Hypopnea Index)です。AHIは1時間あたりに呼吸が止まる回数や呼吸が弱くなる回数を表します。AHIが5以上の場合、睡眠時無呼吸症候群の可能性が高くなります。
自宅での精密PSG(ポリソムノグラフィー)
検査の流れ
スマートウォッチは有用?
最近のスマートウォッチ(Apple Watchなど)では睡眠の質を計測できます。今のところの報告では、80-90%の確率で睡眠時無呼吸症候群を見つけられるとされます。
ただ、そのまま診断に使うには以下のような問題があります。
・スマートウォッチの種類によって、診断の精度が変わる可能性がある
・2023年4月現在では医療機器として承認されていない
・研究数がまだ十分ではない
今後の改良で診断の精度が上がると、簡易検査の代わりに使われるようになるかもしれません。
治療法のメインはCPAP
最も効果の高い治療法は「CPAP("シーパップ"と読みます。持続陽圧呼吸療法)」であり、特に症状が進行したケースでは効果的です。CPAPでは、夜間に機械に接続されたフェイスマスクを着用します。フェイスマスクから空気を送り込み、気道を開放することで、睡眠時無呼吸症候群の症状を改善します。
保険適応は症状が進行した人に限られ(簡易検査でAHI 40以上、精密PSGでAHI 20以上)、状態を確認するため月1回の通院が必要となります。
肥満の方では減量も効果的ですが、十分な改善までには時間がかかります。そのため、多くの場合は減量とCPAPの治療を併行する必要があります。

CPAPは非常に効果的な治療法ですが、マスクのつけ心地や機械の音に慣れるまでに時間がかかることがあります。慣れると睡眠の質が向上し、快適に眠れるようになります。着けていて苦しい場合は、機械の設定やマスクのフィッティングはあっているか、鼻詰まりがないかなど、原因をひとつずつ改善していくことが重要です。
睡眠時無呼吸症候群を自力で改善する方法
睡眠時無呼吸症候群を自力で改善するための方法をリストアップしました。数ヶ月試しても改善がない場合は医師と相談しましょう。
ダイエット
肥満があるではダイエットが最も効果的です。軽症の方ではダイエットだけで睡眠時無呼吸症候群が治ることもあります。
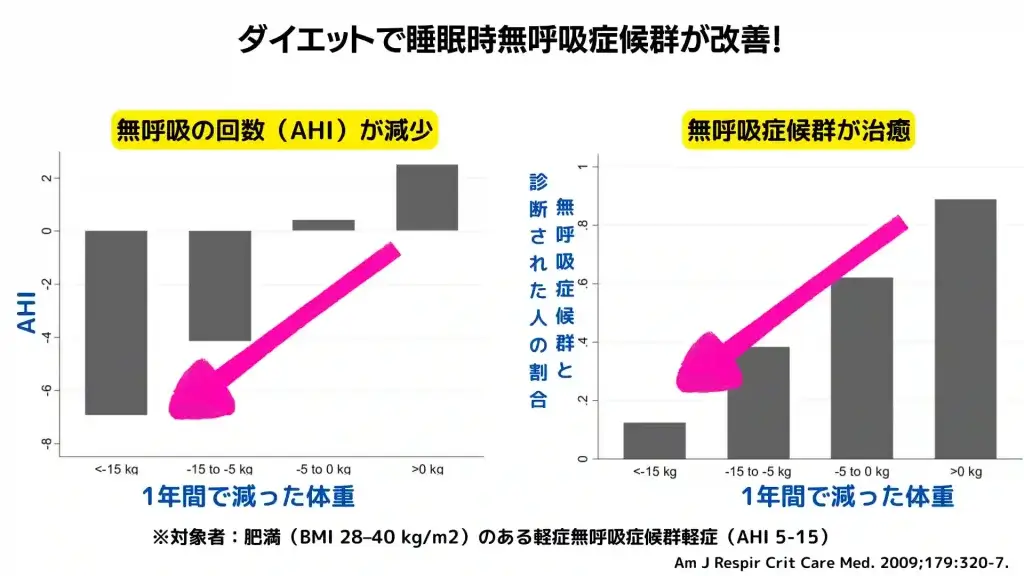
1年間のダイエットで睡眠時無呼吸症候群がどれくらい改善するかを調べた研究があります。
- AHIの改善(減少)
15kg以上の減量で7、5~15kgの減量で4、0~5kgの減量で変化なし、という結果でした。
- 無呼吸症候群の治ゆ率
15kg以上の減量で88%、5~15kgの減量で62%、0~5kgの減量で38%。
運動をする
体重が減らなくても、運動をするだけで睡眠時無呼吸症候群が改善します。週2-3回の運動(1回30分以上、有酸素運動)を3ヶ月以上続けることで、AHIは平均して6.3減少します。
飲酒量を減らす
深酒をすると無呼吸の回数や時間が増え、睡眠時無呼吸症候群やいびきが悪くなります。なるべく飲酒しないよう心がけましょう。
横向き・うつぶせで寝る
仰向け(背中が真下の姿勢)では舌がのどの奥に落ち込むため、睡眠時無呼吸症候群が悪化します。睡眠中に仰向けにならないようにするための工夫として、背中にクッションを置く、あるいは振動を利用して寝返りを促すセンサーの使用などが挙げられます。
姿勢の変更だけで睡眠時無呼吸症候群が完全によくなることは通常ありません。自分がどの姿勢で寝ることが多いかは、検査やスマートウォッチで知ることができます。
CPAP以外の治療
マウスピース
マウスピースを装着すると舌やあごの位置が変わり、気道が広がります。いびきは減りますが無呼吸の回数はあまり改善しません。また、長期間使用すると噛み合わせに影響がでる場合があります。
鼻に装着するストリップ
他の治療法が難しい場合に試します。無呼吸の回数はほとんど減らないとされます。
手術
他の治療が効果がない人では手術を検討します。手術にはいろいろな方法があり、耳鼻科や口腔外科の医師と相談して決めます。手術を受けた後も、他の治療を続けることができます。手術法には扁桃摘出術、軟口蓋口蓋垂咽頭形成術(UPPP)、上下顎骨前方移動術(MMA)などがあります。
参考文献
Am J Epidemiol 2013; 177:1006.
Lancet 2009; 373:82.
J Clin Sleep Med 2009; 5:263.
Sleep 2006; 29:244.
Sleep 2010; 33:1396.
Lung. 2014;192:175-84.
J Sleep Res 2023;e13819.
睡眠時無呼吸症候群(SAS)の診療ガイドライン2020
投稿者プロフィール
- あかし内科クリニック(大阪府柏原市)の副院長です。総合内科専門医、家庭医療専門医・指導医、救急科専門医、医学博士。診療所から大病院まで、色々な医療機関で研鑽してきました(現在も継続中)。「最初に何でも相談できる医者」を理想とし、日々診療しています。
最新の投稿
- 2025年7月7日お知らせ夏期休診日(8月12日〜8月16日)
- 2025年5月29日ブログ禁煙外来|あなたの禁煙、医師がサポート|柏原市
- 2025年3月21日お知らせ帯状疱疹ワクチン 定期接種のお知らせ
- 2025年2月5日お知らせ麻疹(はしか)、風疹、おたふくかぜワクチンは予約前に在庫をご確認ください


